L’infection à Clostridium difficile la diarrhée et le rôle des probiotiques
- Vidéo
- 6 min
Qu’est-ce que Clostridium difficile?
Clostridium difficile est une bactérie pathogène souvent responsable d’infections nosocomiales majeures, de diarrhées.1 Les infections à C. difficile représentent environ 12 % de toutes les infections nosocomiales.2
Quels sont les symptômes d’une infection à C. difficile ?
Les infections à C. difficile peuvent être très graves et concernent jusqu’à 30 % des patients souffrant de diarrhée associée à la prise d’antibiotiques.1
L’une des complications liées aux infections à C. difficile est que les personnes peuvent présenter des infections récurrentes.
En fait, 20% des personnes qui ont eu une infection à Clostridium difficile pour la première fois auront une infection récurrente dans le futur, et 60% de ces gens-là rechuterons encore par la suite.1
Le symptôme le plus fréquent est la diarrhée; cependant, si la maladie devient grave, il peut y avoir d’autres symptômes.3
Maladie légère à modérée :
- Diarrhée avec d’autres symptômes ne correspondant pas à une maladie sévère ou compliquée3
Maladie sévère :
- Diarrhée3
- Augmentation du nombre de globules blancs ou sensibilité abdominale3
Complications :
- Admission en soins intensifs3
- Tension artérielle basse3
- Fièvre3
- Gonflement abdominal3
- Augmentation du nombre de globules blancs3
- Augmentation du taux sérique de lactate 3
- Défaillance d’organes comme les reins3
- Altération de l’état mental, telle que la confusion3
Des complications graves de l’infection à C. difficile peuvent même entraîner la mort.4
Quelles sont les causes de la maladie à C. difficile ?
C. difficile peut survivre pendant des mois dans des conditions qui ne favorisent pourtant pas sa croissance, par exemple à l’extérieur du corps humain.1 C’est l’une des raisons pour lesquelles cette bactérie peut si facilement se transmettre.1
Beaucoup de personnes porteuses de C. difficile sont asymptomatiques et ignorent qu’elles sont porteuses de la bactérie ; elles peuvent donc la propager davantage.2
Les facteurs de risque de développement d’une infection à C. difficile comprennent :1,3
- Un traitement antibiotique
- Un âge supérieur à 65 ans
- Une hospitalisation
- Une intervention chirurgicale
- Une mauvaise hygiène des mains
- Une chimiothérapie ou un cancer
- Les inhibiteurs de la pompe à protons
- Les maladies intestinales inflammatoires
- L’immunosuppression
Comment C. difficile provoque-t-elle la diarrhée ?
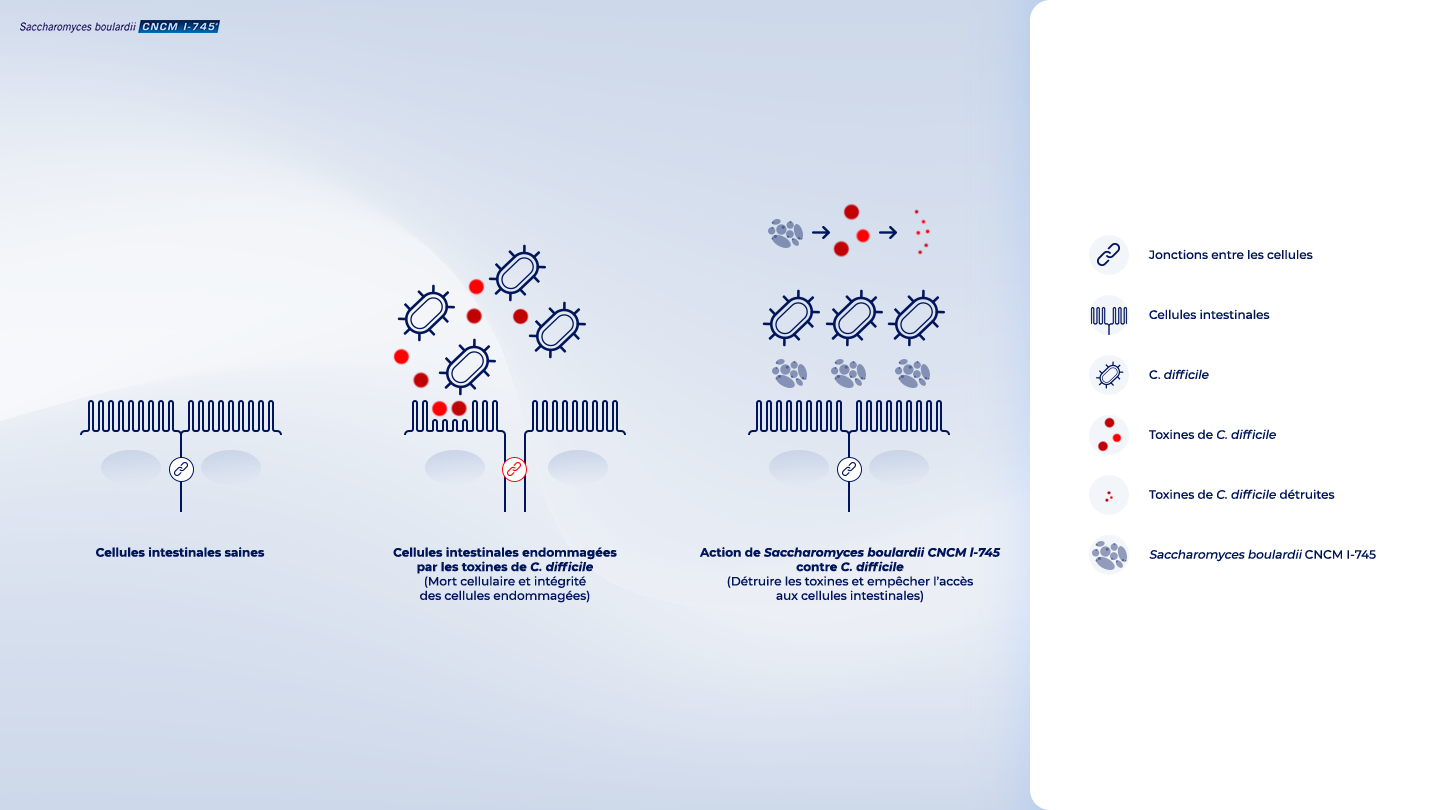
Les infections à C. difficile provoquent une diarrhée lorsqu’elles produisent des toxines1 nocives. En fait, le microbiote1 de nombreuses personnes héberge un C. difficile non nocif et ne produisant pas de toxines.
Ce sont ces toxines nocives qui provoquent une diarrhée :5
- En activant l’inflammation qui entraîne l’augmentation de la présence d’eau dans l’intestin ;
- En détruisant les cellules intestinales et en empêchant les cellules d’être en contact les unes avec les autres.
Comment traiter les infections à C. difficile ?
Non traitées, les infections à C. difficile peuvent entraîner des affections bien plus graves, notamment une colite (maladie digestive chronique).1 Comme elle se propage rapidement et que de nombreuses personnes sont porteuses de la bactérie mais asymptomatiques, il est très important de traiter ces infections.2
La première étape consiste à empêcher la transmission, ce qui implique des procédures de contrôle des infections, telles que le lavage des mains et la désinfection pour éviter la propagation.2
Un traitement antibiotique peut altérer le microbiote intestinal et créer un environnement favorable pour la croissance de C. difficile. On évitera donc tout traitement antibiotique inutile. L’un des deux antibiotiques suivant sera généralement prescrit : métronidazole ou vancomycine.2 Pour une infection récurrente à C. difficile et résistante à un traitement antibiotique, les patients pourraient recevoir une transplantation de microbiote fécal.3
Il a été démontré que la prévention d’une première infection à C. difficile est la manière la plus efficace pour lutter contre l’infection.2
Prévenir le déséquilibre du microbiote à la suite de l’utilisation d’antibiotiques peut être un moyen d’empêcher une infection à C. difficile.7 L’utilisation de certains probiotiques constitue une manière efficace d’empêcher la perturbation du microbiote.7
Le probiotique Saccharomyces boulardii CNCM I-745 empêche les infections à C. difficile pendant un traitement antibiotique.
Des études ont montré que la prise de la souche probiotique Saccharomyces boulardii CNCM I-745 pendant un traitement antibiotique réduit le risque de première infection à C. difficile ainsi que les infections récurrentes.6,7-9
En plus du traitement antibiotique recommandé pour l’infection à C. difficile, la prise de cette souche spécifique de levure probiotique réduit de 57 %6 à 66 %9 le risque d’infection récurrente.
S. boulardii CNCM I-745 est une solution efficace pour lutter contre cette infection pendant un traitement antibiotique : 1
- En ciblant les toxines de C. difficile et en les détruisant ;
- En empêchant la liaison de C. difficile aux cellules intestinales.
(Code interne : 20.60)
S. boulardii aide à maintenir et à restaurer la diversité normale du microbiote dans l’intestin en créant l’environnement adéquat. Ceci favorise le développement de microbes bénéfiques et restaure l’équilibre dans l’intestin, ce qui contribue également à réduire la survenue de diarrhée.10
Par conséquent, Saccharomyces boulardii CNCM I-745 empêche non seulement les infections à C. difficile pendant le traitement antibiotique, mais elle contribue également à créer un environnement intestinal sain après l’infection.6-10
Code interne : 20.11
Références
- 01 . Joly, F et al. 2017. Saccharomyces boulardii CNCM I-745. Marteau, P and Dore J (Ed.), Gut Microbiota: A full-fledged organ. 2017: 305-326. Paris: John Libbey Eurotext. Gut Microbiota Book.
- 02 . McFarland, LV. Primary prevention of Clostridium difficile infections – how difficult can it be? Expert Review of Gastroenterology & Hepatology. 2017. DOI: 10.1080/17474124.2017.1312343.
- 03 . Surawicz CM, et al. Guidelines for diagnosis, treatment, and prevention of Clostridium difficile infections. The American journal of gastroenterology. 2013; 108(4): 478.
- 04 . Sunenshine RH, and McDonald, CL. Clostridium difficile-associated disease: new challenges from an established pathogen. Cleveland Clinic journal of medicine. 2006; 73(2): 187.
- 05 . Di Bella, Stefano, et al. Clostridium difficile toxins A and B: insights into pathogenic properties and extraintestinal effects. Toxins. 2016; 8(5): 134.
- 06 . McFarland LV, et al. A randomized placebo-controlled trial of Saccharomyces boulardii in combination with standard antibiotics for Clostridium difficile disease. Jama. 1994; 271(24): 1913-1918.
- 07 . Kotowska M, et al. Saccharomyces boulardii in the prevention of antibiotic-associated diarrhea in children: a randomized, double-blind placebo-controlled trial. Alimentary pharmacology & therapeutics. 2005; 21(5): 583-590.
- 08 . McFarland, LV. Probiotics for the primary and secondary prevention of C. difficile infections: a meta-analysis and systematic review. Antibiotics. 2015; 4(2): 160-178.
- 09 . Surawicz, CM, et al. The search for a better treatment for recurrent Clostridium difficile disease: use of high-dose vancomycin combined with Saccharomyces boulardii. Clinical infectious diseases. 2000; 31(4): 1012-1017.
- 10 . More MI, and Swidsinski, A. Saccharomyces boulardii CNCM I-745 supports regeneration of the intestinal microbiota after diarrheic dysbiosis–a review. Clinical and experimental gastroenterology. 2015; 8: 237.
